
在宅医療推進のための地域における多職種連携研修会 領域別セッション(全15回)
配信中の番組
第1回 ワークショップとグループワークのすすめ方 プレミアム対象
-

- 2013/11/13(水)公開
- 10分43秒
本シリーズは全てワークショップ形式ですすめていきます。講義開始に先立ち、ワークショップによる学習の意義と効果、進行上の注意点を解説します。
第2回 【認知症1】認知症の基本的理解 プレミアム対象
-

- 2013/11/13(水)公開
- 48分11秒
厚生労働省の調査で認知症患者数は462万人(軽度認知症含めれば900万人)と推計され、超高齢化の進む中、更なる増加が見込まれます。かかりつけ医は正しい認知症の知識と対応力をもって、当事者ならびに家族を支援していくことが求められます。本ワークショップでは、アルツハイマー型認知症を中心に、診断、症状、薬剤、ケア、家族支援など、在宅医療で認知症を診るうえで必要な基礎知識を学習します。
第3回 【認知症2】行動心理徴候(BPSD)へのアプローチ プレミアム対象
-

- 2013/11/13(水)公開
- 31分34秒
暴言や徘徊など行動心理徴候(BPSD)を伴う重度アルツハイマー型認知症患者の在宅療養を受け持つ場合を想定して、療養支援チームが患者とどのように関わっていけばよいのか在宅医療における多職種連携を検討するワークショップです。
【症例】84歳女性。夫は20年以上前に他界。子供は娘が2人。長女が同居で介護にあたっている。長女の夫も同居していたが当事者の攻撃対象になるため、近くに別居。次女は北海道に嫁いでいる。暴言や暴力、徘徊が多くなり、排泄の問題が表面化し相談にきた。
第4回 【認知症3】行動心理徴候(BPSD)へのアプローチ プレミアム対象
-

- 2013/11/13(水)公開
- 13分27秒
認知症のBPSDは、患者ごとの生活背景や社会的環境、病歴など様々な要因から個別性が高く、介護者や家族に大きな負担を強い、医療者にとってもコントロールが難しくなるケースも多いです。本ワークショップでは、介護者・家族への早期からの教育的支援、BPSD悪化要因(薬剤、身体合併症など)の除去、薬物の適正使用、非薬物療法など7つのアプローチ法を解説します。
第5回 【摂食嚥下・口腔ケア1】摂食・嚥下への対応の基本 プレミアム対象
-
- 2013/12/11(水)公開
- 30分31秒
経管栄養で禁食を指示されている患者が、検査してみると嚥下障害はほとんどみられなかった。
家族がこっそり食事をさせたら実は食事ができた。
経口摂取の患者が、実は噛めるのにミキサー食のまま5年過ごしていた。など、在宅医療の摂食・嚥下障害では、放置されている事例も多く存在します。
本セッションでは、摂食・嚥下障害のステージや問題、悪化要因、患者さんの身体症状から嚥下の状態が解る着目点など、在宅医療で役立つ診療ノウハウを戸原 玄先生が解説します。
第6回 【摂食嚥下・口腔ケア2】口腔ケア プレミアム対象
-

- 2013/12/11(水)公開
- 13分18秒
在宅療養患者で特に口腔ケアが必要な方は、セルフケアが困難な方、肺炎を繰り返す方、的確にものごとを伝えることが出来ない認知症の方、終末期の方です。本セッションでは、このような患者さんの口腔内を例に、どの様な状態があり、何に着目し、口腔ケアをすべきか、口腔機能の基本と維持について解説します。
第7回 【摂食嚥下・口腔ケア3】栄養摂取方法 プレミアム対象
-

- 2013/12/11(水)公開
- 14分55秒
嚥下障害の患者は病院よりも在宅や施設で療養する方が多く、地域で多職種連携によるサポートケアが必須となります。
本セッションでは、症例をもとに患者に適した栄養摂取方法を多職種グループでディスカッションし考えていきます。
【事例】74歳男性。主訴はムセる。食べこぼす。脳梗塞後、食事中のムセがでる。1ヵ月前に肺炎のため2週間入院。退院後、食事内容を普通食からきざみ食に変更したものの更にムセが多くなった。食事が億劫となり5ヶ月で9kgの体重減。11年前に胃癌のために胃全摘をしている。
第8回 【摂食嚥下・口腔ケア4】栄養摂取方法 プレミアム対象
-

- 2013/12/11(水)公開
- 5分22秒
第7回の事例検討1を題材に、講師の野原幹司先生が解説していきます。在宅での主な栄養摂取方法は経口摂取、経管栄養、栄養静脈などがあげられます。それぞれのメリットとデメリットを考えながら、この患者さんに適した栄養摂取方法を導きます。
第9回 【摂食嚥下・口腔ケア5】嚥下リハビリテーション プレミアム対象
-

- 2013/12/11(水)公開
- 13分46秒
第7回の事例検討1を題材に、今度はこの患者の嚥下リハビリーテーションのプランを多職種グループで考えていきます。
注意すべきは誤嚥性肺炎を予防すること。
さて、多職種連携でどんなプランが出てくるでしょうか。
第10回 【摂食嚥下・口腔ケア6】嚥下リハビリテーション6 プレミアム対象
-

- 2013/12/11(水)公開
- 11分45秒
第9回の事例検討2のディスカッションをふまえ、講師の野原幹司先生が誤嚥性肺炎を予防することを念頭に、口腔ケア、嚥下リハビリテーション、薬剤変更、ワクチン利用、呼吸リハビリテーションなどを解説していきます。
第11回 【栄養1】在宅での栄養管理の基本 プレミアム対象
-

- 2014/01/08(水)公開
- 48分3秒
在宅療養患者さんの栄養管理をする上で身体所見や栄養状態を数値で把握することは欠かせません。BMIや体重、摂取エネルギーなどの把握が栄養管理の基本であり、適切な栄養アセスメントにつながります。本セッションでは、事例をもとにBMIや体重減少率を計算し、高齢者の低栄養の原因や薬剤との関係、多職種で行うモニタリングなどを学びます。
第12回 【栄養2】在宅での栄養管理の基本 プレミアム対象
-

- 2014/01/08(水)公開
- 25分39秒
在宅療養中の高齢者の約3割は低栄養と言われており、栄養管理による状況改善が求められます。
本セッションでは、事例をもとにBMIや体重減少率の計算と栄養状況の評価を行い、在宅医療の多職種連携による介入方法をディスカッションします。
【事例】74歳男性。脳梗塞後、食事中にムセがではじめ、1カ月前に誤嚥性疑いの肺炎のため2週間入院した。退院後、肺炎前より食事時のムセが増え食べることが億劫になり、最近5ヶ月で約9kgの体重減少を認めた。現在の体重は42kg、身長は160cm。1日あたりの食事摂取量は800kcalと推測。
第13回 【栄養3】嚥下食の作り方 プレミアム対象
-

- 2014/01/08(水)公開
- 13分2秒
「食べる」ということは、唾液の分泌や口腔機能低下防止だけに留まらず、食べる楽しみ、生きる喜び・意欲など患者さんのQOL向上にとても大切なことです。本セッションでは、嚥下障害の度合いに応じたユニバーサルデザインフードの種類や特徴、食べる時の介助テクニック、安全に食べるためのポイントなどを解説します。
第14回 【栄養4】身体計測の仕方 プレミアム対象
-

- 2014/01/08(水)公開
- 10分12秒
適切な栄養管理に身体計測は欠かせません。
本セッションでは、寝たきりの方の身長計測の5点法と、シーツなどを用いて2人一組で行う体重計測を、実技を通して学びます。
第15回 【褥瘡1】褥瘡のケア プレミアム対象
-

- 2014/02/12(水)公開
- 33分34秒
褥瘡治療の第一歩は局所状態のアセスメントです。褥瘡アセスメントは、深さ、浸出液、大きさ、感染、肉芽組織、壊死組織を観察するDESIGN(重症度分類)が使われます。中でも重要なのは治療期間に影響する傷の深さです。本セッションでは、DESIGN評価の基準、評価法をもとに、炎症期、肉芽形成期、表皮形成期といった褥瘡の治癒過程ごとの治療法、薬剤などを解説します。
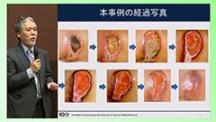
第16回 【褥瘡2】褥瘡のケア プレミアム対象
-
- 2014/02/12(水)公開
- 23分1秒
在宅医療での褥瘡ケアはどのようにすればよいのでしょうか。
本セッションでは、事例を元にDESIGN分類による褥瘡の評価を行い、褥瘡の処置や支援方法について多職種連携についてグループで考えていきます。
【事例】75歳、男性。妻と二人暮らし。脳梗塞で入院した。麻痺等の障害は残らなかったが肺炎を併発し、1カ月臥床となった際に仙骨部に褥瘡ができた。入院中の苦労を理由に退院を強く希望。褥瘡は完治していない。移動は車椅子。寝返り、起き上がりは柵につかまれば可能。摂食量は以前の50%程度。病院の清潔は全介助に近い状態。
第17回 【褥瘡3】褥瘡のケア プレミアム対象
-

- 2014/02/12(水)公開
- 25分25秒
本セッションでは、在宅療養における褥瘡への全身的アプローチ、局所治療の戦略、ポケット形成への対応、ドレッシング材の選び方、軟膏療法について解説します。
また、医師に求められる役割や多職種との関わり方、さまざまな処置の算定方法についても解説します。
第18回 【リハビリ1】在宅でのリハビリテーションの取り組み方 プレミアム対象
-

- 2014/04/23(水)公開
- 31分31秒
在宅リハビリテーションの主な対象疾患・障害を紹介し、脳卒中、がん、認知症などを例にリハビリテーションの目的と各ステージにおけるアプローチ法などを解説します。リハビリテーションとは、患者さんの“障害”をマネジメントすること。例えば「片麻痺」の患者さんでは、脳損傷を解決することが目標ではありません。片麻痺という“障害”を理解し、手足麻痺の改善にアプローチするとともに、いま“できること”をみつけ、装具や車椅子による移動手段を考える、など生活体を支援することが大切です。在宅リハビリテーションで先ず着目すべきは「座る」ことが出来るか?“出来ること”を念頭に、新たな障害予防、介護負担の軽減、QOL向上を目指します。
第19回 【リハビリ2】脳卒中での在宅リハビリテーション導入事例 プレミアム対象
-

- 2014/04/23(水)公開
- 43分5秒
在宅リハビリテーションにおける支援計画とは?本セッションでは、事例をもとにどのようなリハビリテーションを計画し、目標、導入方法、訪問頻度など多職種でディスカッションします。 【事例】84歳男性、脳梗塞右麻痺(左中大脳動脈)右上下肢脱力、呂律障害を発症。近隣脳外科に入院し、保存療法と低頻度のリハビリテーションが行われる。2週間後感染性喘息発作を発症し、リハビリテーションを中止する。その後、退院を希望され、全身状態の改善もみられたことから退院。以後、近医で往診をうけ、往診医よりリハビリテーションの依頼があり訪問。意識は清明、身長160cm、体重50kg。発語なし、ただしアイコンタクト・言語理解は良好で協力的。ご家族の希望は「できるだけトイレに行けるようになってほしい」とのこと。
第20回 【リハビリ3】虚弱高齢者の片麻痺の方のマネジメント プレミアム対象
-

- 2014/04/23(水)公開
- 19分45秒
前回の「脳卒中での在宅リハビリテーション導入事例」をもとに、虚弱高齢者の脳卒中片麻痺のリハビリテーションのポイント解説します。1,197の症例研究から脳卒中方麻痺の機能障害(麻痺など)には、リハビリテーションのゴールデンタイムがあり、ステージごとに専門職による有効なアプローチ法があります。また、症例の95%が11週で回復の最高到達点に達します。また、脳卒中片麻痺のほか失語症、排尿障害、神経性膀胱などの高齢者特有の疾患・障害のマネジメント法をピンポイントに解説いただきます。
評価一覧
- 評価はまだありません。







認知症、摂食嚥下・口腔ケア、栄養、褥瘡、リハビリテーションを取り上げます。
対象者は、開業医、病院医師、歯科医師、薬剤師、訪問看護師、病院看護師、介護支援専門員、病院ソーシャルワーカーです。